 |
 |
- Search
| Neonatal Med > Volume 29(2); 2022 > Article |
|
Abstract
Purpose
Recent obstetric guidelines recommend the administration of antenatal corticosteroids in pregnant women at risk of delivering infants at a gestational age between 34 and 36 weeks. We examined the effect of incompletely administered antenatal corticosteroids on the neonatal pulmonary outcomes in late preterm infants.
Methods
Late preterm infants (34+0 to 36+6 weeks gestational age) born at the Seoul National University Bundang Hospital from January 2019 to June 2020 were retrospectively enrolled. We excluded multiple births except twins, those with major congenital anomalies, deaths, or transfers to other hospitals. An incomplete course of antenatal corticosteroids was defined as one in which the first or the second dose of betamethasone was administered within 24 hours before delivery. The rates of neonatal pulmonary morbidities were compared between late preterm infants given incomplete courses antenatal corticosteroids and their peers who not given antenatal corticosteroids; these morbidities included respiratory distress syndrome and transient tachypnea of the newborn, assisted ventilation including invasive mechanical ventilation, nasal continuous positive airway pressure and high-flow nasal cannula, and admission to neonatal intensive care unit.
Results
Logistic regression models were constructed while adjusting for factors which were significant in bivariate models. After adjusting for baseline maternal and neonatal characteristics, we found no significant differences in the rates of neonatal pulmonary morbidities, assisted ventilation, or admission to the neonatal intensive care unit between late preterm infants who received incomplete antenatal corticosteroid therapy and their peers who were not given any antenatal corticosteroids.
ņ×äņŗĀļéśņØ┤ 34ņŻ╝ņŚÉņä£ 36ņŻ╝Ļ╣īņ¦ĆņØś ĒøäĻĖ░ ņĪ░ņé░ņØĆ ņĀäņ▓┤ ņĪ░ņé░ņØś 71%, ļ¬©ļōĀ ļČäļ¦īņØś ņĢĮ 8.7%ļź╝ ņ░©ņ¦ĆĒĢ£ļŗżĻ│Ā ņĢīļĀżņĀĖ ņ׳ļŗż[1]. ĒøäĻĖ░ ņĪ░ņé░ņĢäļŖö 34ņŻ╝ ņØ┤ņĀäņŚÉ Ēā£ņ¢┤ļéśļŖö ņĪ░ņé░ņĢäļōżņŚÉ ļ╣äĒĢ┤ ĻĘĖ ņĀĢļÅäĻ░Ć ļŹ£ĒĢśĻĖ░ļŖö ĒĢśņ¦Ćļ¦ī 37ņŻ╝ ņØ┤ĒøäņŚÉ Ēā£ņ¢┤ļéśļŖö ļ¦īņéŁņĢäļōżĻ│╝ ļ╣äĻĄÉĒĢśļ®┤ ņŗĀņāØņĢä ņŗ£ĻĖ░ņŚÉ ĒśĖĒØĪĻ│żļ×Ćņ£╝ļĪ£ ņŗĀņāØņĢäņżæĒÖśņ×ÉņŗżņŚÉ ņ×ģņøÉĒĢśņŚ¼ ĒÖśĻĖ░ļ│┤ņĪ░ņ╣śļŻīļź╝ ļ░øĻ▓ī ļÉśļŖö Ļ▓ĮņÜ░Ļ░Ć ļ¦Äļŗż.
ņ×äņŗĀļéśņØ┤ 34ņŻ╝ ņØ┤ņĀäņŚÉļŖö ĒśĖĒØĪĻ│żļ×Ćņ”ØĒøäĻĄ░ņØś ļ░£ņāØņØä Ļ░Éņåīņŗ£ĒéżĻĖ░ ņ£äĒĢ┤ ņĪ░ņé░ ņ£äĒŚśņØ┤ ļåÆņØĆ ņé░ļ¬©ņŚÉĻ▓ī ņŖżĒģīļĪ£ņØ┤ļō£ļź╝ Ēł¼ņŚ¼ĒĢśļŖö Ļ▓āņØ┤ Ēæ£ņżĆ ĻČīĻ│Āņé¼ĒĢŁņ£╝ļĪ£ ļÉśņ¢┤ ņ׳ļŗż[2] ņ×äņŗĀļéśņØ┤ 34ņŻ╝ņŚÉņä£ 36ņŻ╝Ļ╣īņ¦ĆņØś ĒøäĻĖ░ ņĪ░ņé░ņŚÉņä£ņØś ņé░ņĀä ņŖżĒģīļĪ£ņØ┤ļō£ņØś ĒÜ©Ļ│╝ņŚÉ ļīĆĒĢ┤ņä£ļŖö 2016ļģä ļīĆĻĘ£ļ¬©ņØś ļ¼┤ņ×æņ£ä ņ×äņāüņŗ£ĒŚśņØ┤ ņ׳ņŚłļŖöļŹ░ ņØ┤ ņŚ░ĻĄ¼ņŚÉņä£ ĒøäĻĖ░ ņĪ░ņé░ņĢäņŚÉņä£ļÅä ņé░ņĀä ņŖżĒģīļĪ£ņØ┤ļō£Ļ░Ć ĒśĖĒØĪĻĖ░ ĒĢ®ļ│æņ”ØņØä ņØśļ»Ė ņ׳Ļ▓ī Ļ░Éņåīņŗ£Ēé┤ņØ┤ ĒÖĢņØĖļÉśņŚłļŗż[3]. ņØ┤ņŚÉ ļö░ļØ╝ ļ»ĖĻĄŁ ņé░ļČĆņØĖĻ│╝ĒĢÖĒÜī(American College of Obstetricians and Gynecologists, ACOG)ņŚÉņä£ļŖö ņé░ņĀä ņŖżĒģīļĪ£ņØ┤ļō£ņØś Ēł¼ņŚ¼ļź╝ ĻĖ░ņĪ┤ņØś 34ņŻ╝ ņØ┤ņĀäņŚÉņä£ 34ņŻ╝ņŚÉņä£ 36ņŻ╝Ļ╣īņ¦ĆņØś ĒøäĻĖ░ ņĪ░ņé░Ļ╣īņ¦ĆļĪ£ ļīĆņāüņØä ĒÖĢļīĆĒĢśņŚ¼ ĻČīĻ│ĀĒĢśĻ▓ī ļÉśņŚłĻ│Ā[4] ĒøäĻĖ░ ņĪ░ņé░ņĢäņŚÉņä£ ņé░ņĀä ņŖżĒģīļĪ£ņØ┤ļō£ ņ╣śļŻīĻ░Ć ņŗĀņāØņĢäņØś ĒśĖĒØĪĻĖ░ ĒĢ®ļ│æņ”ØņØä ņśłļ░®ĒĢ£ļŗżļŖö ņŚ░ĻĄ¼ Ļ▓░Ļ│╝ļōżņØ┤ ļ│┤Ļ│ĀļÉśĻĖ░ļÅä Ē¢łļŗż[5,6]. ĻĘĖļ¤¼ļéś ņĢäņ¦ü ĒøäĻĖ░ ņĪ░ņé░ņĢäņŚÉņä£ņØś ņé░ņĀä ņŖżĒģīļĪ£ņØ┤ļō£ņØś ņ£äĒŚś-ĒÜ©Ļ│╝ņÖĆ ļ╣äņÜ®-ĒÜ©Ļ│╝ ņĖĪļ®┤ņŚÉņä£ņØś ĻĘ╝Ļ▒░Ļ░Ć ņČ®ļČäņ╣ś ņĢŖņĢä Ļ│äņåŹĒĢśņŚ¼ ņŚ░ĻĄ¼Ļ░Ć ņ¦äĒ¢ēļÉśĻ│Ā ņ׳ļŖö ņāüĒā£ņØ┤ļŗż.
ņé░ņĀä ņŖżĒģīļĪ£ņØ┤ļō£ļŖö Ēł¼ņŚ¼ 24ņŗ£Ļ░ä ņØ┤ĒøäņŚÉ Ļ░Ćņן ĒÜ©Ļ│╝Ļ░Ć ņóŗņ£╝ļ®░ Ēł¼ņŚ¼ ņØ┤Ēøä ņĀüņ¢┤ļÅä 7ņØ╝ņØĆ ĒÜ©Ļ│╝Ļ░Ć ņ¦ĆņåŹļÉśļŖö Ļ▓āņ£╝ļĪ£ ņĢīļĀżņĀĖ ņ׳ļŗż[7,8]. ACOG Ļ░ĆņØ┤ļō£ļØ╝ņØĖņŚÉņä£ ņĀ£ņŗ£ĒĢśĻ│Ā ņ׳ļŖö Ēśäņ×¼ņØś ņé░ņĀä ņŖżĒģīļĪ£ņØ┤ļō£ņØś Ēæ£ņżĆ ĻČīĻ│Ā ņÜ®ļ▓ĢņØĆ ļ▓ĀĒāĆļ®öĒāĆņåÉņØĆ 24ņŗ£Ļ░ä Ļ░äĻ▓®ņ£╝ļĪ£ 2ļ▓ł, ļŹ▒ņé¼ļ®öĒāĆņåÉņØĆ 12ņŗ£Ļ░ä Ļ░äĻ▓®ņ£╝ļĪ£ 4ļ▓łņØä Ēł¼ņŚ¼ĒĢśļŖö Ļ▓āņ£╝ļĪ£ ļÉśņ¢┤ ņ׳ļŖöļŹ░ ņĄ£ļīĆņØś ĒÜ©Ļ│╝ļź╝ ļ│┤ĻĖ░ ņ£äĒĢ┤ņäĀ ļ¦łņ¦Ćļ¦ē Ēł¼ņŚ¼Ļ░Ć ļČäļ¦ī 24ņŗ£Ļ░ä ņĀäņŚÉ ņÖäļŻīļÉśļŖö Ļ▓āņØ┤ ņØ┤ņāüņĀüņØ┤ļŗż[7,9].
ĻĘĖļ¤¼ļéś ņØ┤ļĀćĻ▓ī ņÖäņĀäĒ׳ ņé░ņĀä ņŖżĒģīļĪ£ņØ┤ļō£ Ēł¼ņŚ¼Ļ░Ć ļČäļ¦ī 24ņŗ£Ļ░ä ņØ┤ņĀäņŚÉ ņÖäļŻīļÉśļŖö(complete) Ļ▓ĮņÜ░ļŖö ĒŖ╣Ē׳ ĒøäĻĖ░ ņĪ░ņé░ņØś Ļ▓ĮņÜ░ ņŗżņĀ£ļĪ£ļŖö ĒØöņ╣ś ņĢŖļŗż. ņØ╝ļČĆ ņŚ░ĻĄ¼ņŚÉņä£ ņé░ņĀä ņŖżĒģīļĪ£ņØ┤ļō£Ļ░Ć ņØ╝ĒÜīļ¦ī Ēł¼ņŚ¼ļÉ£ Ļ▓ĮņÜ░ļØ╝ļÅä ļćīņŗżļé┤ņČ£ĒśłĻ│╝ ņŗĀņāØņĢä ņé¼ļ¦ØņØä Ļ░Éņåīņŗ£ņ╝░ņØīņØä ļ│┤Ļ│ĀĒĢ£ ļ░öĻ░Ć ņ׳ņ£╝ļéś[10] ņĢäņ¦ü ņØ┤ļĀćĻ▓ī ļČłņČ®ļČäĒĢśĻ▓ī(incomplete) Ēł¼ņŚ¼ļÉ£ ņé░ņĀä ņŖżĒģīļĪ£ņØ┤ļō£ņØś ņŗĀņāØņĢä ĒśĖĒØĪĻĖ░ ĒĢ®ļ│æņ”Ø Ļ░Éņåī ĒÜ©Ļ│╝ņŚÉ ļīĆĒĢ£ ņŚ░ĻĄ¼ļŖö ļ¦żņÜ░ ļČĆņĪ▒ĒĢ£ ņāüĒÖ®ņØ┤ļŗż.
ļ│Ė ņŚ░ĻĄ¼ņŚÉņä£ļŖö ņé░ņĀä ņŖżĒģīļĪ£ņØ┤ļō£Ļ░Ć ļČłņČ®ļČäĒĢśĻ▓ī Ēł¼ņŚ¼ļÉ£ ĒøäĻĖ░ ņĪ░ņé░ņĢäņÖĆ ņé░ņĀä ņŖżĒģīļĪ£ņØ┤ļō£Ļ░Ć ĒĢ£ļ▓łļÅä Ēł¼ņŚ¼ļÉśņ¦Ć ņĢŖņØĆ ĒøäĻĖ░ ņĪ░ņé░ņĢä Ļ░äņŚÉ ĒśĖĒØĪĻĖ░ ĒĢ®ļ│æņ”ØņØś ļ░£ņāØļ╣łļÅäļź╝ ļ╣äĻĄÉĒĢśņŚ¼ ļČłņČ®ļČäĒĢśĻ▓ī Ēł¼ņŚ¼ļÉ£ ņé░ņĀä ņŖżĒģīļĪ£ņØ┤ļō£ņØś ņŗĀņāØņĢä ĒśĖĒØĪĻĖ░ ĒĢ®ļ│æņ”Ø Ļ░Éņåī ĒÜ©Ļ│╝ļź╝ ļČäņäØĒĢ┤ļ│┤Ļ│Āņ×É ĒĢśņśĆļŗż.
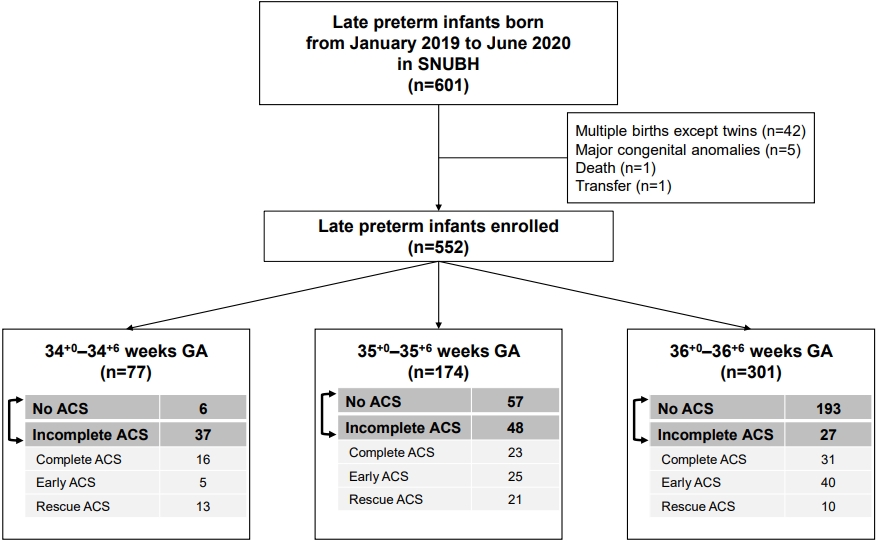
2019ļģä 1ņøöļČĆĒä░ 2020ļģä 6ņøöĻ╣īņ¦Ć ņ×äņŗĀļéśņØ┤ 34+0ņŻ╝ņŚÉņä£ 36+6ņŻ╝ņŚÉ ļČäļŗ╣ņä£ņÜĖļīĆĒĢÖĻĄÉļ│æņøÉņŚÉņä£ ņČ£ņāØĒĢ£ ņ┤Ø 601ļ¬ģņØś ĒøäĻĖ░ ņĪ░ņé░ņĢäļōżņØś ņØśļ¼┤ĻĖ░ļĪØņØä ĒøäĒ¢źņĀüņ£╝ļĪ£ ņĪ░ņé¼ĒĢśņśĆļŗż. ņäĖņīŹļæźņØ┤ ņØ┤ņāüņØś ļŗżĒā£ņĢä 42ļ¬ģ, ņŻ╝ņÜö ņäĀņ▓£ ĻĖ░ĒśĢņØä Ļ░Ćņ¦ĆĻ│Ā Ēā£ņ¢┤ļé£ 5ļ¬ģ, ņ×ģņøÉ ņżæ ņé¼ļ¦ØĒĢ£ 1ļ¬ģĻ│╝ ĒāĆ ļ│æņøÉņ£╝ļĪ£ ņĀäņøÉņØä Ļ░ä 1ļ¬ģņØś ņĢäĻĖ░ļōżņØĆ ņŚ░ĻĄ¼ļīĆņāüņŚÉņä£ ņĀ£ņÖĖĒĢśņśĆļŗż.
ņé░ņĀä ņŖżĒģīļĪ£ņØ┤ļō£ Ēł¼ņŚ¼ņŚÉ ļīĆĒĢ£ ļČäļźśļŖö ņé░ņĀä ņŖżĒģīļĪ£ņØ┤ļō£Ļ░Ć (1) ļČäļ¦ī 7ņØ╝ ņØ┤ņĀäņŚÉ Ēł¼ņŚ¼ļÉśņŚłņ£╝ļéś ņØ┤Ēøä ļČäļ¦ī ņĀäĻ╣īņ¦Ć ņČöĻ░ĆļĪ£ Ēł¼ņŚ¼ļÉśņ¦Ć ņĢŖņØĆ Ļ▓ĮņÜ░, (2) ļČäļ¦ī 14ņØ╝ ņØ┤ņĀäņŚÉ Ēł¼ņŚ¼ļÉśĻ│Ā ņØ┤Ēøä ļČäļ¦ī ņĀäĻ╣īņ¦Ć ņČöĻ░ĆļĪ£ ņ┤ØņÜ®ļ¤ē ļśÉļŖö ņØ╝ļČĆ ņÜ®ļ¤ēņØ┤ Ēł¼ņŚ¼ļÉ£ Ļ▓ĮņÜ░, (3) ļČäļ¦ī 7ņØ╝ ņĀäļČĆĒä░ ļČäļ¦ī 24ņŗ£Ļ░ä ņĀä ņé¼ņØ┤ņŚÉ ņ┤Ø ņÜ®ļ¤ēņØ┤ ļ¬©ļæÉ Ēł¼ņŚ¼ļÉ£ Ļ▓ĮņÜ░, (4) ļČäļ¦ī ņĀä 7ņØ╝ ņØ┤ļé┤ņŚÉ Ēł¼ ņŚ¼Ļ░Ć ņŗ£ņ×æļÉśņŚłņ£╝ļéś ļČäļ¦ī 24ņŗ£Ļ░ä ņĀäņŚÉ ņ┤Ø ņÜ®ļ¤ēņØ┤ ļ¬©ļæÉ Ēł¼ņŚ¼ļÉśņ¦Ć ļ¬╗ĒĢ£ Ļ▓ĮņÜ░, (5) ĒĢ£ ļ▓łļÅä Ēł¼ņŚ¼ļÉśņ¦Ć ņĢŖņĢśļŹś Ļ▓ĮņÜ░ļĪ£ ļČäļźśĒĢśņśĆĻ│Ā, 1ĒĢŁņØä ņĪ░ĻĖ░ ņé░ņĀä ņŖżĒģīļĪ£ņØ┤ļō£ Ēł¼ņŚ¼(early antenatal corticosteroid), 2ĒĢŁņØä ĻĄ¼ņĪ░ ņé░ņĀä ņŖżĒģīļĪ£ņØ┤ļō£ Ēł¼ņŚ¼(rescue antenatal corticosteroid, 3ĒĢŁņØä ņÖäņĀä ņé░ņĀä ņŖżĒģīļĪ£ņØ┤ļō£ Ēł¼ņŚ¼(complete antenatal corticosteroid), 4ĒĢŁņØä ļČłņÖäņĀä ņé░ņĀä ņŖżĒģīļĪ£ņØ┤ļō£ Ēł¼ņŚ¼(incomplete antenatal corticosteroid), 5ĒĢŁņØä ņé░ņĀä ņŖżĒģīļĪ£ņØ┤ļō£ ļ»ĖĒł¼ņŚ¼(no antenatal corticosteroid)ļĪ£ ņĀĢņØśĒĢśņśĆļŗż. ļ│ĖņøÉ ņé░ļČĆņØĖĻ│╝ņŚÉņä£ļŖö ņé░ņĀä ņŖżĒģīļĪ£ņØ┤ļō£ļĪ£ ļ▓ĀĒāĆļ®öĒāĆņåÉļ¦īņØä ņé¼ņÜ®ĒĢśĻ│Ā ņ׳ņ¢┤ ļŹ▒ņé¼ļ®öĒāĆņåÉņØä ņé¼ņÜ®ĒĢ£ Ļ▓ĮņÜ░ļŖö ņŚåņŚłļŗż. ļ▓ĀĒāĆļ®öĒāĆņåÉņØ┤ ļČäļ¦ī 24ņŗ£Ļ░ä ņØ┤ņĀäņŚÉ 2ĒÜī ļ¬©ļæÉ Ēł¼ņŚ¼ļÉ£ 70 ļ¬ģ, ļČäļ¦ī 7ņØ╝ ņØ┤ņĀäņŚÉļ¦ī Ēł¼ņŚ¼ļÉ£ ļśÉļŗżļźĖ 70ļ¬ģĻ│╝ ļČäļ¦ī 7ņØ╝ ņØ┤ņĀäņŚÉ Ēł¼ņŚ¼ļÉśĻ│Ā ņØ┤Ēøä ļČäļ¦ī ņĀäĻ╣īņ¦Ć ņ┤Ø ņÜ®ļ¤ē ļśÉļŖö ņØ╝ļČĆ ņÜ®ļ¤ēņØ┤ Ēł¼ņŚ¼ļÉ£ 44ļ¬ģņØś ņĢäĻĖ░ļōżņØĆ ļČäņäØļīĆņāüņŚÉņä£ ņĀ£ņÖĖĒĢśņśĆļŗż. Ļ▓░Ļ│╝ņĀüņ£╝ļĪ£ ņé░ņĀä ņŖżĒģīļĪ£ņØ┤ļō£Ļ░Ć ĒĢ£ ļ▓łļÅä Ēł¼ņŚ¼ļÉśņ¦Ć ņĢŖņØĆ 256ļ¬ģĻ│╝ ņé░ņĀä ņŖżĒģīļĪ£ņØ┤ļō£Ļ░Ć Ēł¼ņŚ¼Ļ░Ć ļČäļ¦ī ņĀä 7ņØ╝ ņØ┤ļé┤ņŚÉ ņŗ£ņ×æļÉśņŚłņ£╝ļéś ļČäļ¦ī 24ņŗ£Ļ░ä ņĀäņŚÉ ņÖäļŻīĻ░Ć ļÉśņ¦Ć ļ¬╗ĒĢ£ 112ļ¬ģņØś ĒøäĻĖ░ ņĪ░ņé░ņĢäļōżņØä ĒĢ®ĒĢśņŚ¼ ņ┤Ø 368ļ¬ģņØś ĒøäĻĖ░ ņĪ░ņé░ņĢäļōżņØ┤ ņĄ£ņóģ ļČäņäØļīĆņāüņŚÉ ĒżĒĢ©ļÉśņŚłļŗż(Figure 1).
ņŚ░ĻĄ¼ļīĆņāü ĒøäĻĖ░ ņĪ░ņé░ņĢäļōżĻ│╝ ĻĘĖļōżņØś ņé░ļ¬©ļōżņØś ņØśļ¼┤ĻĖ░ļĪØņØä Ļ│Āņ░░ĒĢśņŚ¼ ņé░ļ¬©ņØś ņ×äņŗĀ ļ░Å ļČäļ¦īļĀźĻ│╝ Ēā£ņ¢┤ļé£ ņŗĀņāØņĢäņØś ņØĖĻĄ¼ĒĢÖņĀü ļ░Å ņ×äņāüņĀü ĒŖ╣ņä▒ļōżņØä ņĪ░ņé¼ĒĢśņśĆļŗż. ņŖżĒģīļĪ£ņØ┤ļō£ Ēł¼ņŚ¼ņØś ņÖäļŻī ļ░Å ļ»ĖņÖäļŻī ĻĖ░ņżĆņØĆ ACOG ņé░ņĀä ņŖżĒģīļĪ£ņØ┤ļō£ Ļ░ĆņØ┤ļō£ļØ╝ņØĖņŚÉ ļö░ļĪ£ ĻĖ░ņłĀļÉ£ Ļ▓āņØĆ ņĢäļŗłļéś, 2016ļģäņŚÉ Canadian Neonate NetworkņŚÉņä£ ļ░£Ēæ£ĒĢ£ ļģ╝ļ¼ĖņŚÉņä£ ņé¼ņÜ®ĒĢ£ ņé░ņĀä ņŖżĒģīļĪ£ņØ┤ļō£ Ēł¼ņŚ¼ ņÖäļŻī ĻĖ░ņżĆņØä ņ░ĖĻ│ĀĒĢśņśĆļŗż[3].
ņØ╝ņ░© Ļ▓░Ļ│╝ļ│ĆņłśļŖö ņŗĀņāØņĢä ĒśĖĒØĪĻĖ░ ņ¦łĒÖś ņ£Āļ¼┤ņśĆĻ│Ā, ņØ┤ņ░© Ļ▓░Ļ│╝ļ│ĆņłśļŖö ĒÖśĻĖ░ļ│┤ņĪ░ņ╣śļŻīĒĢäņÜö ņŚ¼ļČĆņÖĆ ņŗĀņāØņĢäņżæĒÖśņ×Éņŗż ņ×ģņøÉ ņŚ¼ļČĆņśĆļŗż. ņŗĀņāØņĢä ĒśĖĒØĪĻĖ░ ņ¦łĒÖśņØĆ ĒśĖĒØĪĻ│żļ×Ćņ”ØĒøäĻĄ░(respiratory distress syndrome)Ļ│╝ ņØ╝Ļ│╝ņä▒ ļ╣ĀļźĖ ĒśĖĒØĪ(transient tachypnea of the newborn)ņØä ĒżĒĢ©ĒĢśļŖö Ļ▓āņ£╝ļĪ£ ņĀĢņØśĒĢśņśĆĻ│Ā, ĒÖśĻĖ░ļ│┤ņĪ░ņ╣śļŻīļŖö ņ╣©ņŖĄņĀü ĻĖ░Ļ│äĒÖśĻĖ░ņÖĆ ļ╣äņ¦ĆņåŹĻĖ░ļÅäņ¢æņĢĢ(nasal continuous positive airway pressure), Ļ│Āņ£Āļ¤ēļ╣äņ║Éļē╝ļØ╝(high-flow nasal cannula)ļź╝ ĒżĒĢ©ĒĢśļŖö ļ╣äņ╣©ņŖĄņĀü ĻĖ░Ļ│äĒÖśĻĖ░ļĪ£ ņĀĢņØśĒĢśņśĆļŗż. ĒśĖĒØĪĻ│żļ×Ćņ”ØĒøäĻĄ░ņØĆ ņĀĢņāü ņé░ņåīĒżĒÖöļÅä ņ£Āņ¦Ćļź╝ ņ£äĒĢ┤ 30% ņØ┤ņāü ļåŹļÅäņØś ņé░ņåīĻ░Ć ĒĢäņÜöĒĢśļ®┤ņä£ Ļ░ĆņŖ┤ X-ņäĀ ņé¼ņ¦äņŚÉņä£ ļ»Ėļ¦īņä▒ ĒÅÉņŗżņ¦ł ņØīņśü ņ”ØĻ░ĆĻ░Ć ĒÖĢņØĖļÉ£ Ļ▓ĮņÜ░ļĪ£ ņĀĢņØśĒĢśņśĆĻ│Ā ņØ╝Ļ│╝ņä▒ ļ╣ĀļźĖ ĒśĖĒØĪņØĆ ĒśĖĒØĪĻ│żļ×Ćņ£╝ļĪ£ ĒÖśĻĖ░ļ│┤ņĪ░ņ╣śļŻīĻ░Ć ĒĢäņÜöĒ¢łņ£╝ļéś Ļ░ĆņŖ┤ X-ņäĀ ņé¼ņ¦äņŚÉņä£ ĒśĖĒØĪĻ│żļ×Ćņ”ØĒøäĻĄ░ņŚÉ ĒĢ®ļŗ╣ĒĢ£ ņåīĻ▓¼ņØ┤ ņŚåņŚłļŹś Ļ▓ĮņÜ░ļĪ£ ņĀĢņØśĒĢśņśĆļŗż. ļ│ĖņøÉņŚÉņä£ļŖö ņ×äņŗĀļéśņØ┤ 34ņŻ╝ņŚÉ Ēā£ņ¢┤ļé£ ņĪ░ņé░ņĢäļŖö ļ¬©ļæÉ ņŗĀņāØņĢäņżæĒÖśņ×ÉņŗżņŚÉ ņ×ģņøÉĒĢśĻĖ░ ļĢīļ¼ĖņŚÉ ņŗĀņāØņĢäņżæĒÖśņ×Éņŗż ņ×ģņøÉņØĆ ņ×äņŗĀļéśņØ┤ 35ņŻ╝ ņØ┤ĒøäņŚÉ Ēā£ņ¢┤ļé£ ĒøäĻĖ░ ņĪ░ņé░ņĢäļōżņŚÉņä£ļ¦ī ņĪ░ņé¼ĒĢśņśĆļŗż.
ļČłņČ®ļČäĒĢ£ ņé░ņĀä ņŖżĒģīļĪ£ņØ┤ļō£ Ēł¼ņŚ¼ĻĄ░Ļ│╝ ņé░ņĀä ņŖżĒģīļĪ£ņØ┤ļō£ ļ»ĖĒł¼ņŚ¼ ĻĄ░Ļ░äņŚÉ ņØ╝ņ░©ņÖĆ ņØ┤ņ░© Ļ▓░Ļ│╝ļ│ĆņłśņØś ļ╣łļÅäļź╝ ļ╣äĻĄÉĒĢśņśĆĻ│Ā, ĻĖ░ņ┤ł ĒŖ╣ņä▒ (baseline characteristics) ņ”ē, ņé░ļ¬©ņÖĆ ņŗĀņāØņĢäņØś ņØĖĻĄ¼ĒĢÖņĀü ļ░Å ņ×äņāüņĀü ĒŖ╣ņä▒ ņżæ ļæÉ ļ╣äĻĄÉĻĄ░ Ļ░äņŚÉ ņ£ĀņØśĒĢ£ ņ░©ņØ┤(P<0.1)ļź╝ ļ│┤ņśĆļŹś ļ│ĆņłśļōżņØä ļĪ£ņ¦ĆņŖżĒŗ▒ ĒÜīĻĘĆļČäņäØņØä ņØ┤ņÜ®ĒĢśņŚ¼ ļ│┤ņĀĢĒĢśņśĆļŗż. ņØ╝ņ░© ļ░Å ņØ┤ņ░© Ļ▓░Ļ│╝ļ│Ćņłś ļ¬©ļæÉ ņ×äņŗĀļéśņØ┤ņŚÉ Ēü¼Ļ▓ī ņØśņĪ┤ĒĢśļ»ĆļĪ£ ļČäņäØņØĆ ņĀäņ▓┤ ņŚ░ĻĄ¼ļīĆņāü ĒÖśņĢäļōżņØä Ēā£ņ¢┤ļé£ ņ×äņŗĀļéśņØ┤ņŚÉ ļö░ļØ╝ 34+0ŌĆō34+6ņŻ╝, 35+0ŌĆō35+6ņŻ╝, 36+0ŌĆō36+6ņŻ╝ ņØś ņäĖ ĻĄ¼Ļ░äņ£╝ļĪ£ ņĖĄĒÖöĒĢśņŚ¼ ņŗ£Ē¢ēĒĢśņśĆļŗż. ļæÉ ĻĄ░ Ļ░äņØś ļ╣äĻĄÉļŖö ņŚ░ņåŹ ļ│ĆņłśņØĖ Ļ▓ĮņÜ░ļŖö t-testļĪ£, ņØ┤ļČä ļ│ĆņłśņØĖ Ļ▓ĮņÜ░ļŖö chi-square testļź╝ ņé¼ņÜ®ĒĢśņśĆĻ│Ā, PĻ░ÆņØ┤ 0.5 ņØ┤ĒĢśņØĖ Ļ▓ĮņÜ░ ĒåĄĻ│äņĀü ņ£ĀņØśņä▒ņØä ņØĖņĀĢĒĢśņśĆļŗż. ļ¬©ļōĀ ĒåĄĻ│äļČäņäØņŚÉļŖö IBM SPSS Statistics version 25 (IBM Co., Armonk, NY, USA)ļź╝ ņé¼ņÜ®ĒĢśņśĆļŗż.
ņ×äņŗĀļéśņØ┤ 34ņŻ╝ļīĆņØś ĒøäĻĖ░ ņĪ░ņé░ņĢäļōżņŚÉņä£ļŖö ļČłņÖäņĀä ņé░ņĀä ņŖżĒģīļĪ£ņØ┤ļō£ Ēł¼ņŚ¼ĻĄ░ņŚÉņä£ ņé░ņĀä ņŖżĒģīļĪ£ņØ┤ļō£ ļ»ĖĒł¼ņŚ¼ĻĄ░ņŚÉ ļ╣äĒĢ┤ ņĪ░ĻĖ░ ļČäļ¦īĒåĄĻ│╝ ļé©ņĢäņØś ļ╣łļÅäĻ░Ć ļŹö ļåÆņĢśņ£╝ļéś ĻĘĖ ņÖĖņŚÉļŖö ņ£ĀņØśĒĢ£ ņ░©ņØ┤ļŖö ņŚåņŚłļŗż. ņ×äņŗĀļéśņØ┤ 35ņŻ╝ļīĆņŚÉņä£ļŖö ņīŹļæźņØ┤ņØś ļ╣łļÅäĻ░Ć ļČłņÖäņĀä ņé░ņĀä ņŖżĒģīļĪ£ņØ┤ļō£ĻĄ░ņŚÉņä£ ļŹö ļåÆņĢśļŹś Ļ▓ā ņÖĖņŚÉļŖö ņ£ĀņØśĒĢ£ ņ░©ņØ┤Ļ░Ć ņŚåņŚłļŗż. ņ×äņŗĀļéśņØ┤ 36ņŻ╝ļīĆņŚÉņä£ļŖö ļČłņÖäņĀä ņé░ņĀä ņŖżĒģīļĪ£ņØ┤ļō£ Ēł¼ņŚ¼ĻĄ░ņŚÉņä£ ņé░ņĀä ņŖżĒģīļĪ£ņØ┤ļō£ ļ»ĖĒł¼ņŚ¼ĻĄ░ņŚÉ ļ╣äĒĢ┤ ņĀäņ×ÉĻ░äņ”ØĻ│╝ ņĀäņ╣śĒā£ļ░śņØś ļ╣łļÅäļŖö ļåÆĻ│Ā ņīŹļæźņØ┤ņØś ļ╣łļÅäļŖö ļé«ņĢśņ£╝ļ®░ ņ×äņŗĀļéśņØ┤ļŖö ņĀüņŚłļŗż. ĻĘĖ ņÖĖņŚÉļŖö ĻĄ¼ ĻĄ░ Ļ░äņŚÉ ņ£ĀņØśĒĢ£ ņ░©ņØ┤ļŖö ņŚåņŚłļŗż(Table 1).
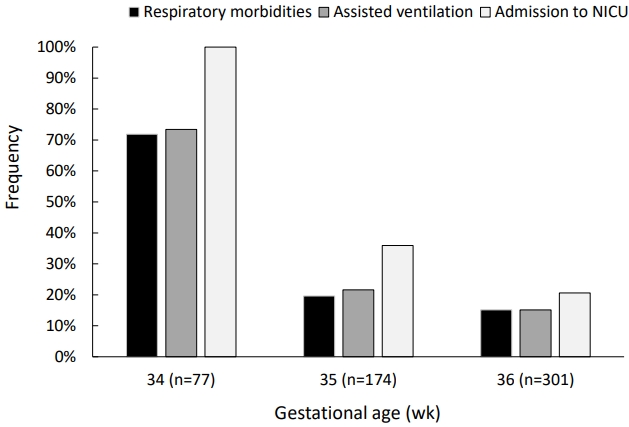
ņ×äņŗĀļéśņØ┤Ļ░Ć ņ”ØĻ░ĆĒĢĀņłśļĪØ ņŗĀņāØņĢä ĒśĖĒØĪĻĖ░ ņ¦łĒÖś, ĒÖśĻĖ░ļ│┤ņĪ░ņ╣śļŻīņÖĆ ņŗĀņāØņĢäņżæĒÖśņ×Éņŗż ņ×ģņøÉņØś ļ╣łļÅäĻ░Ć Ļ░ÉņåīĒĢśļŖö ņČöņäĖļź╝ ļ│┤ņśĆļŗż(Figure 2). ļČłņÖäņĀä ņé░ņĀä ņŖżĒģīļĪ£ņØ┤ļō£ Ēł¼ņŚ¼ĻĄ░Ļ│╝ ņé░ņĀä ņŖżĒģīļĪ£ņØ┤ļō£ ļ»ĖĒł¼ņŚ¼ĻĄ░ Ļ░äņŚÉ PĻ░ÆņØ┤ 0.1 ļ»Ėļ¦īņ£╝ļĪ£ ņ░©ņØ┤ļź╝ ļ│┤ņśĆļŹś ĻĖ░ņ┤ł ĒŖ╣ņä▒ļōżļĪ£ ļ│┤ņĀĢņØä ĒĢśņśĆņØä ļĢī, ņ×äņŗĀļéśņØ┤ 34ņŻ╝ļīĆ, 35ņŻ╝ļīĆ, 36ņŻ╝ļīĆ ļ¬©ļæÉņŚÉņä£ ļČłņÖäņĀä ņé░ņĀä ņŖżĒģīļĪ£ņØ┤ļō£ Ēł¼ņŚ¼ĻĄ░Ļ│╝ ņé░ņĀä ņŖżĒģīļĪ£ņØ┤ļō£ ļ»ĖĒł¼ņŚ¼ĻĄ░ Ļ░äņŚÉ ņŗĀņāØņĢä ĒśĖĒØĪĻĖ░ ņ¦łĒÖś, ĒÖśĻĖ░ļ│┤ņĪ░ņ╣śļŻīņÖĆ ņŗĀņāØņĢäņżæĒÖśņ×Éņŗż ņ×ģņøÉ ļ╣łļÅäņŚÉ ņ£ĀņØśĒĢ£ ņ░©ņØ┤Ļ░Ć ņŚåņŚłļŗż(Table 2).
ļ│Ė ņŚ░ĻĄ¼ņØś Ļ▓░Ļ│╝ ņ×äņŗĀļéśņØ┤ 34ņŻ╝ņŚÉņä£ 36ņŻ╝ņŚÉ Ēā£ņ¢┤ļé£ ĒøäĻĖ░ ņĪ░ņé░ņĢäņŚÉņä£ ņé░ņĀä ņŖżĒģīļĪ£ņØ┤ļō£Ļ░Ć ļČłņÖäņĀäĒĢśĻ▓ī Ēł¼ņŚ¼ļÉ£ Ļ▓ĮņÜ░ņÖĆ ņé░ņĀä ņŖżĒģīļĪ£ņØ┤ļō£Ļ░Ć Ēł¼ņŚ¼ļÉśņ¦Ć ņĢŖņØĆ Ļ▓ĮņÜ░ļź╝ ļ╣äĻĄÉĒĢśņśĆņØä ļĢī ņŗĀņāØņĢä ĒśĖĒØĪĻĖ░ ņ¦łĒÖś, ĒÖśĻĖ░ļ│┤ņĪ░ņ╣śļŻīņÖĆ ņŗĀņāØņĢäņżæĒÖśņ×Éņŗż ņ×ģņøÉņØś ļ╣łļÅäņŚÉ ņ£ĀņØśĒĢ£ ņ░©ņØ┤Ļ░Ć ņŚåļŖö Ļ▓āņØä ĒÖĢņØĖĒĢśņśĆļŗż. 2016ļģäņŚÉ ĒøäĻĖ░ ņĪ░ņé░ņĢäņŚÉņä£ļÅä ņé░ņĀä ņŖżĒģīļĪ£ņØ┤ļō£Ļ░Ć ņŗĀņāØņĢä ĒśĖĒØĪĻĖ░ ĒĢ®ļ│æņ”ØņØä ņØśļ»Ė ņ׳Ļ▓ī Ļ░Éņåīņŗ£Ēé©ļŗżļŖö ļ¼┤ņ×æņ£ä ļ░░ņĀĢ ņ×äņāü ņŗ£ĒŚś Ļ▓░Ļ│╝Ļ░Ć ļ│┤Ļ│ĀļÉśĻ│Ā[4] ņØ┤ņŚÉ ļö░ļØ╝ ACOGņŚÉņä£ ņ×äņŗĀļéśņØ┤ 34ņŻ╝ņŚÉņä£ 36ņŻ╝ņØś ņé░ļ¬©ņŚÉņä£ļÅä ņĪ░ņé░ņØ┤ ņśłņāüļÉśļŖö Ļ▓ĮņÜ░ ņé░ņĀä ņŖżĒģīļĪ£ņØ┤ļō£ Ēł¼ņŚ¼ļź╝ ĻČīņןĒĢśļŖö ņ¦Ćņ╣©[4]ņØ┤ ļ░£Ēæ£ļÉ£ ņØ┤ĒøäļĪ£ ņŗżņĀ£ ņ×äņāü ĒśäņןņŚÉņä£ ņ×äņŗĀļéśņØ┤ 34ņŻ╝ ņØ┤ĒøäņØś ņé░ļ¬©ņŚÉņä£ļÅä 36ņŻ╝ ņØ┤ņĀäņŚÉ ļČäļ¦īņØ┤ ņśłņāüļÉśļŖö Ļ▓ĮņÜ░ņŚÉļŖö ņé░ņĀä ņŖżĒģīļĪ£ņØ┤ļō£ļź╝ Ēł¼ņŚ¼ĒĢśļĀżļŖö Ļ▓ĮĒ¢źņØ┤ ļÜ£ļĀĘņØ┤ ņ׳ņ¢┤ņÖöļŗż. ĻĘĖļ¤¼ļéś ņØ╝ļ░śņĀüņ£╝ļĪ£ Ēā£ņĢä ĒÅÉņØś ļ»Ėņä▒ņłÖņØä ņØ┤ņ£ĀļĪ£ ļČäļ¦īņØä Ļ░ĆļŖźĒĢ£ ļŖ”ņČöĻ▒░ļéś ņĀüĻĘ╣ņĀüņ£╝ļĪ£ ņ×ÉĻČüņłśņČĢ ņ¢ĄņĀ£ņĀ£ļź╝ ņé¼ņÜ®ĒĢśĻ▓ī ļÉśļŖö ņ×äņŗĀļéśņØ┤ 34ņŻ╝ ņØ┤ņĀäĻ│╝ļŖö ļŗ¼ļ”¼ ņ×äņŗĀļéśņØ┤ 34ņŻ╝ ņØ┤ņāüņŚÉņä£ļŖö ļČäļ¦īņØä ņØśļÅäņĀüņ£╝ļĪ£ ļŖ”ņČöļĀżļŖö ļģĖļĀźņØä ĒĢśņ¦Ć ņĢŖļŖö Ļ▓āņØ┤ ĒśäņŗżņØ┤ļŗż[11]. ļö░ļØ╝ņä£ ņĪ░ĻĖ░ ļČäļ¦īĒåĄ, ņĀäņ╣ś Ēā£ļ░ś, ņĀäņ×ÉĻ░äņ”Ø ļō▒ņØ┤ ņ׳ņ¢┤ ņČ£ņé░ ņśłņĀĢņØ╝ ņØ┤ņĀäņŚÉ ļČäļ¦īņØ┤ ĒĢäņÜöĒĢśļŗżĻ│Ā ĒīÉļŗ©ļÉśļŖö Ļ▓ĮņÜ░ņŚÉļŖö Ļ░ĆļŖźĒĢ£ ņ¦Ćņ▓┤ ņŚåņØ┤ ļČäļ¦īņØä ņ¦äĒ¢ēņŗ£ĒéżĻ▒░ļéś ņ£ĀļÅä ļśÉļŖö ņĀ£ņÖĢņĀłĻ░£ņłĀņØä ĒĢśĻ▓ī ļÉ£ļŗż. ļö░ļØ╝ņä£ ņ×äņŗĀļéśņØ┤ 34ņŻ╝ ņØ┤ĒøäņŚÉļŖö ņé░ņĀä ņŖżĒģīļĪ£ņØ┤ļō£ Ēł¼ņŚ¼ļź╝ ļČäļ¦ī 24ņŗ£Ļ░ä ņĀäĻ╣īņ¦Ć ņÖäļŻīĒĢśļŖö Ļ▓āņØĆ ĒśäņŗżņĀüņ£╝ļĪ£ ņ¢┤ļĀĄļŗż. ņśłņĀĢļÉ£ ņ£ĀļÅä ļČäļ¦īņØ┤ļéś ņĀ£ņÖĢņĀłĻ░£ņłĀņØä ĒĢśļŖö Ļ▓ĮņÜ░ņŚÉļŖö ņé░ļ¬©ļź╝ ņé░ņĀä ņŖżĒģīļĪ£ņØ┤ļō£ ņÖäņĀä Ēł¼ņŚ¼ļź╝ ņ£äĒĢ┤ ļ»Ėļ”¼ 2ŌĆō3ņØ╝ ņĀäņŚÉ ņ×ģņøÉņŗ£ĒéżļŖö Ļ▓āņØ┤ ņĢäņ¦üņØĆ ļ│┤ĒÄĖņĀüņØ┤ņ¦Ć ņĢŖĻ│Ā ņĪ░ĻĖ░ ļČäļ¦īĒåĄņØ┤ Ļ▒Ėļ”¼ļŖö Ļ▓ĮņÜ░ņŚÉļŖö ņé░ņĀä ņŖżĒģīļĪ£ņØ┤ļō£ Ēł¼ņŚ¼Ļ░Ć ņÖäļŻīļÉśĻĖ░ ņĀäņØ┤ļéś ņÖäļŻī Ēøä 24ņŗ£Ļ░ä ņØ┤ļé┤ņŚÉ ļČäļ¦īņØ┤ ļÉśļŖö Ļ▓ĮņÜ░Ļ░Ć ļ¦ÄĻĖ░ ļĢīļ¼ĖņØ┤ļŗż. ņŗżņĀ£ ļ│Ė ņŚ░ĻĄ¼ņØś Ļ▓░Ļ│╝ņŚÉņä£ļÅä ņ×äņŗĀļéśņØ┤ 34ņŻ╝ļīĆņŚÉņä£ļŖö ņé░ņĀä ņŖżĒģīļĪ£ņØ┤ļō£ ņÖäņĀä Ēł¼ņŚ¼Ļ░Ć 20.8%, 35ņŻ╝ļīĆņŚÉņä£ļŖö 13.2%, 36ņŻ╝ ļīĆņŚÉņä£ļŖö 10.3%ņŚÉņä£ļ¦ī ņØ┤ļŻ©ņ¢┤ņ¦ä Ļ▓āņØä ĒÖĢņØĖĒĢĀ ņłś ņ׳ņŚłļŗż(Figure 1). ļ░śļ®┤ ļČłņÖäņĀäĒĢśĻ▓ī ņé░ņĀä ņŖżĒģīļĪ£ņØ┤ļō£Ļ░Ć Ēł¼ņŚ¼ļÉ£ Ļ▓ĮņÜ░ļŖö ņ×äņŗĀļéśņØ┤ 34ņŻ╝ļīĆņŚÉņä£ 48.1%, 35ņŻ╝ļīĆņŚÉņä£ 27.6%, 36ņŻ╝ļīĆņŚÉņä£ 9.0%ļĪ£ ņĀüņ¢┤ļÅä ņ×äņŗĀļéśņØ┤ 36ņŻ╝ ļ»Ėļ¦īņŚÉņä£ļŖö ņŗżņĀ£ļĪ£ ņé░ņĀä ņŖżĒģīļĪ£ņØ┤ļō£Ļ░Ć ņÖäņĀäĒĢśĻ▓ī Ēł¼ņŚ¼ļÉ£ Ļ▓ĮņÜ░ļ│┤ļŗż ļæÉ ļ░░ ņØ┤ņāü ļ¦ÄņØĆ Ļ▓āņØä ļ│╝ ņłś ņ׳ļŗż. ņØ┤ļ¤░ ņĀÉ ļĢīļ¼ĖņØĖņ¦Ć ACOGņŚÉņä£ ņé░ņĀä ņŖżĒģīļĪ£ņØ┤ļō£ Ēł¼ņŚ¼ ļīĆņāüņØä ņ×äņŗĀļéśņØ┤ 36ņŻ╝Ļ╣īņ¦ĆļĪ£ ĒÖĢļīĆĒĢ£ ņØ┤ĒøäļĪ£ ņĢäņ¦ü ĒøäĻĖ░ ņĪ░ņé░ņĢäņŚÉņä£ ņé░ņĀä ņŖżĒģīļĪ£ņØ┤ļō£ Ēł¼ņŚ¼ņØś ĒÜ©Ļ│╝ņŚÉ ļīĆĒĢ£ ņŚ░ĻĄ¼ ļ│┤Ļ│ĀļōżņØ┤ ņĢäņ¦üņØĆ ļ¦Äņ¦Ć ņĢŖņØĆ ņāüĒā£ņØ┤ļŗż.
ņé░ņĀä ņŖżĒģīļĪ£ņØ┤ļō£ņØś ņŗĀņāØņĢäņŚÉ ļīĆĒĢ£ ĻĖŹņĀĢņĀü ĒÜ©Ļ│╝ļŖö Ēł¼ņŚ¼ Ēøä 24ņŗ£Ļ░ä ņØ┤ĒøäņŚÉ Ļ░Ćņן ņóŗņ£╝ļ®░ Ēł¼ņŚ¼ ņØ┤Ēøä ņĀüņ¢┤ļÅä 7ņØ╝Ļ░äņØĆ ĒÜ©Ļ│╝Ļ░Ć ņ£Āņ¦ĆļÉśļŖö Ļ▓āņ£╝ļĪ£ ņĢīļĀżņĀĖ ņ׳ļŗż[9]. ļö░ļØ╝ņä£ ļ▓ĀĒāĆļ®öĒāĆņåÉņØä ņé¼ņÜ®ĒĢśļŖö Ļ▓ĮņÜ░ņŚÉļŖö ļČäļ¦ī ņĀä 7ņØ╝ ņØ┤ĒøäņŚÉ ņ▓½ ņÜ®ļ¤ēņØ┤ Ēł¼ņŚ¼ļÉśĻ│Ā ļæÉ ļ▓łņ¦Ė ņÜ®ļ¤ēņØ┤ ļČäļ¦ī 24ņŗ£Ļ░ä ņĀäņŚÉ Ēł¼ņŚ¼Ļ░Ć ļÉśļŖö Ļ▓āņØ┤ Ļ░Ćņן ņĀüņĀłĒĢ£ ņé░ņĀä ņŖżĒģīļĪ£ņØ┤ļō£ Ēł¼ņŚ¼ ņÜ®ļ▓ĢņØ┤ļØ╝Ļ│Ā ĒĢĀ ņłś ņ׳ļŗż. ļ│Ė ņŚ░ĻĄ¼ņŚÉņä£ļŖö ņØ┤ļĀćĻ▓ī ņé░ņĀä ņŖżĒģīļĪ£ņØ┤ļō£Ļ░Ć Ēł¼ņŚ¼ļÉśļŖö Ļ▓ĮņÜ░ļź╝ ņÖäņĀä ņé░ņĀä ņŖżĒģīļĪ£ņØ┤ļō£ Ēł¼ņŚ¼ļĪ£ ņĀĢņØśĒĢśņśĆļŗż. ĻĘĖļ¤¼ļéś ļ│Ė ņŚ░ĻĄ¼ņØś ņŻ╝ļÉ£ Ļ┤Ćņŗ¼ņØĖ ļČłņÖäņĀä ņé░ņĀä ņŖżĒģīļĪ£ņØ┤ļō£ Ēł¼ņŚ¼ņØś ĒÜ©Ļ│╝ņŚÉ ļīĆĒĢ┤ņä£ļŖö ļ│┤Ļ│Ā ļÉ£ ļ░öĻ░Ć Ļ▒░ņØś ņŚåļŖöļŹ░, ļČäļ¦ī ņĀä ļ▓ĀĒāĆļ®öĒāĆņåÉņØ┤ ņØ╝ĒÜīļ¦ī Ēł¼ņŚ¼ļÉ£ Ļ▓ĮņÜ░ņŚÉļÅä ļćīņŗżļé┤ņČ£ĒśłĻ│╝ ņŗĀņāØņĢä ņé¼ļ¦ØņØ┤ Ļ░ÉņåīļÉśņŚłļŗżļŖö ļ│┤Ļ│ĀĻ░Ć ņ׳ĻĖ░ļŖö ĒĢśļŗż[3]. ļ│Ė ņŚ░ĻĄ¼ņØś Ļ▓░Ļ│╝ļŖö ļČłņÖäņĀäĒĢśĻ▓ī Ēł¼ņŚ¼ļÉ£ ļ▓ĀĒāĆļ®öĒāĆņåÉņØĆ ņŗĀņāØņĢä ĒśĖĒØĪĻĖ░ ĒĢ®ļ│æņ”ØĻ│╝ ĒÖśĻĖ░ļ│┤ņĪ░ņ╣śļŻīņØś ĒĢäņÜöļź╝ Ļ░Éņåīņŗ£Ēéżņ¦Ć ļ¬╗ĒĢśļŖö Ļ▓āņ£╝ļĪ£ ļéśņÖöņ¦Ćļ¦ī ņØ┤ņŚÉ ļīĆĒĢ┤ņäĀ ņĢ×ņ£╝ļĪ£ Ļ│äņåŹ ņČöĻ░ĆņĀüņØĖ ņŚ░ĻĄ¼Ļ▓░Ļ│╝ļź╝ ĻĖ░ļŗżļĀżļ│╝ ĒĢäņÜöĻ░Ć ņ׳ļŗż.
ņé░ņĀä ņŖżĒģīļĪ£ņØ┤ļō£Ļ░Ć ņé░ļ¬©ņÖĆ ņŗĀņāØņĢäņŚÉĻ▓ī Ļ░ÉņŚ╝ņä▒ ĒĢ®ļ│æņ”ØņØä ņ”ØĻ░Ćņŗ£Ēéżņ¦ĆļŖö ņĢŖļŖö Ļ▓āņ£╝ļĪ£ ņĢīļĀżņĀĖ ņ׳ņ¦Ćļ¦ī ņĀĆĒśłļŗ╣ņØĆ ņל ņ£Āļ░£ņŗ£ĒéżļŖö Ļ▓āņ£╝ļĪ£ ņĢīļĀżņĀĖ ņ׳ļŗż[12,13]. ĻĘĖļ¤¼ļéś ņĀĆĒśłļŗ╣ņØĆ ņé░ņĀä ņŖżĒģīļĪ£ņØ┤ļō£ Ēł¼ņŚ¼ņÖĆ Ļ┤ĆĻ│äņŚåņØ┤ļÅä ĒøäĻĖ░ ņĪ░ņé░ņĢäļōżņŚÉņä£ ĒØöĒ׳ ļ░£ņāØĒĢśļŖö ļ¼ĖņĀ£ņØ┤ļŗż. ļ│Ė ņŚ░ĻĄ¼ņŚÉņä£ļŖö ņĀäņ▓┤ ĒøäĻĖ░ ņĪ░ņé░ņĢä 552ļ¬ģ ņżæ ļŗ© 14ļ¬ģņŚÉņä£ļ¦ī Ēśłļŗ╣(blood sugar) 40 g/dL ļ»Ėļ¦īņØś ņĀĆĒśłļŗ╣ņØ┤ ļ░£ņāØĒĢśņśĆļŖöļŹ░, ņØ┤ņżæņŚÉ 9ļ¬ģņØĆ ņé░ņĀä ņŖżĒģīļĪ£ņØ┤ļō£ ļ»ĖĒł¼ņŚ¼ĻĄ░, 1ļ¬ģņØĆ ņé░ņĀä ņŖżĒģīļĪ£ņØ┤ļō£Ļ░Ć ļČäļ¦ī 7ņØ╝ ņØ┤ņĀäņŚÉ Ēł¼ņŚ¼ļÉ£ ņĪ░ĻĖ░ Ēł¼ņŚ¼ĻĄ░, 3ļ¬ģņØĆ ļČłņÖäņĀä Ēł¼ņŚ¼ĻĄ░, ļéśļ©Ėņ¦Ć 1ļ¬ģņØ┤ ņÖäņĀä Ēł¼ņŚ¼ĻĄ░ņ£╝ļĪ£, ņĀĆĒśłļŗ╣ņØś ļ░£ņāØņØ┤ ņé░ņĀä ņŖżĒģīļĪ£ņØ┤ļō£ Ēł¼ņŚ¼ņÖĆ ņ¦üņĀæņĀüņØĖ ņŚ░Ļ┤Ćņä▒ņØ┤ ņ׳ņ¢┤ ļ│┤ņØ┤ņ¦ĆļŖö ņĢŖņĢśļŗż.
ņŗĀņāØņĢä ĒśĖĒØĪĻĖ░ ņ¦łĒÖś, ļ│┤ņĪ░ĒÖśĻĖ░ņ╣śļŻīņÖĆ ņŗĀņāØņĢäņżæĒÖśņ×Éņŗż ņ×ģņøÉņØś ļ╣łļÅäļŖö ņ×äņŗĀļéśņØ┤Ļ░Ć ļ¦ÄņĢäņ¦łņłśļĪØ ņżäņ¢┤ļō£ļŖö Ļ▓āņØä Figure 2ņŚÉņä£ ĒÖĢņØĖ ĒĢĀ ņłś ņ׳ļŗż. ĒśĖĒØĪĻ│żļ×Ćņ”ØĒøäĻĄ░Ļ│╝ ņØ╝Ļ│╝ņä▒ ļ╣ĀļźĖ ĒśĖĒØĪņØä ĒżĒĢ©ĒĢ£ Ļ░£ļģÉņØĖ ņŗĀņāØņĢä ĒśĖĒØĪĻĖ░ ņ¦łĒÖśņØĆ ņ×äņŗĀļéśņØ┤ 34ņŻ╝ļīĆņŚÉņä£ 71.9%, 35ņŻ╝ļīĆņŚÉņä£ 19.6%, 36ņŻ╝ļīĆņŚÉņä£ 15.1%ņØś ļ░£ņāØļ╣łļÅäļź╝ ļ│┤ņśĆĻ│Ā ņ£Āņé¼ĒĢśĻ▓ī ļ│┤ņĪ░ ĒÖśĻĖ░ņ╣śļŻīļź╝ ņŗ£Ē¢ēĒĢ£ ļ╣łļÅäļÅä Ļ░ü ņ×äņŗĀļéśņØ┤ ņŻ╝ļīĆņŚÉņä£ 73.4%, 21.6%, 15.1%ņØ┤ņŚłļŗż. ĒŖ╣Ē׳ ņ×äņŗĀļéśņØ┤ 34ņŻ╝ļīĆņŚÉņä£ ĒśĖĒØĪĻĖ░ ņ¦łĒÖśĻ│╝ ļ│┤ņĪ░ĒÖśĻĖ░ ņ╣śļŻīņØś ļ╣łļÅäĻ░Ć ļ¦żņÜ░ ļåÆņØĆļŹ░ ņØ┤ļŖö ņØ┤ ņŗ£ĻĖ░ņØś ņé░ņĀä ņŖżĒģīļĪ£ņØ┤ļō£ņØś Ēł¼ņŚ¼Ļ░Ć Ēā£ņ¢┤ļéśļŖö ņŗĀņāØņĢäņŚÉĻ▓ī ņØ┤ļōØņØ┤ ļ¦ÄņØä Ļ░ĆļŖźņä▒ņØä ņŗ£ņé¼ĒĢ£ļŗż. ļ░śļ®┤ ņ×äņŗĀ ļéśņØ┤ 36ņŻ╝ļīĆņŚÉņä£ļŖö ņŗĀņāØņĢä ĒśĖĒØĪĻĖ░ ņ¦łĒÖśĻ│╝ ļ│┤ņĪ░ĒÖśĻĖ░ņ╣śļŻīņØś ļ╣łļÅäĻ░Ć ļé«ĻĖ░ ļĢīļ¼ĖņŚÉ ņØ┤ ņŗ£ĻĖ░ņŚÉļŖö ņé░ņĀä ņŖżĒģīļĪ£ņØ┤ļō£ļĪ£ ņØĖĒĢ£ ļōØĻ│╝ ņŗżņØä ņל ļö░ņĀĖņä£ Ēł¼ņŚ¼ ņŚ¼ļČĆļź╝ Ļ▓░ņĀĢĒĢ┤ņĢ╝ ĒĢĀ Ļ▓āņ£╝ļĪ£ ņāØĻ░üļÉ£ļŗż. ņŚ¼ĻĖ░ņä£ ņŗżņØ┤ļ×Ć ļ╣äļŗ© ņŗĀņāØņĢä ņĀĆĒśłļŗ╣Ļ│╝ Ļ░ÖņØĆ ļČĆņ×æņÜ®ļ┐Éļ¦ī ņĢäļŗłļØ╝ ņé░ņĀä ņŖżĒģīļĪ£ņØ┤ļō£ Ēł¼ņŚ¼ļĪ£ ņØĖĒĢ£ ņé░ļ¬© ņ×ģņøÉ ĻĖ░Ļ░äņØś ņ”ØĻ░ĆļĪ£ ņØĖĒĢ£ ņØśļŻīļ╣ä ņāüņŖ╣ņØ┤ļéś ļČäļ¦īņØś ņØĖņ£äņĀüņØĖ ņ¦ĆņŚ░ņ£╝ļĪ£ ņØĖĒĢ£ ļ¼ĖņĀ£ ļō▒Ļ╣īņ¦Ćļź╝ ĒżĒĢ©ĒĢśļŖö Ļ░£ļģÉņ£╝ļĪ£ ņāØĻ░üĒĢśļŖö Ļ▓āņØ┤ ņĀüņĀłĒĢĀ Ļ▓āņØ┤ļŗż.
2017ļģäņŚÉ ļ░£Ēæ£ļÉ£ ļ®öĒāĆļČäņäØ ņŚ░ĻĄ¼ņŚÉ ļö░ļź┤ļ®┤ ņé░ņĀä ņŖżĒģīļĪ£ņØ┤ļō£ļŖö ņŗĀņāØņĢä ĒśĖĒØĪĻĖ░ ĒĢ®ļ│æņ”ØņØ┤ļéś ĒÖśĻĖ░ļ│┤ņĪ░ņ╣śļŻīņØś ĒĢäņÜöļź╝ Ļ░Éņåīņŗ£ņ╝£ņŻ╝ļŖö ĒÜ©Ļ│╝ ņÖĖņŚÉļÅä ņŻ╝ņé░ĻĖ░ ņé¼ļ¦Ø, ņŗĀņāØņĢä ņé¼ļ¦Ø, ļćīņŗżļé┤ņČ£Ēśł, Ļ┤┤ņé¼ņä▒ ņןņŚ╝ ļō▒ļÅä Ļ░Éņåīņŗ£ĒéżļŖö ĒÜ©Ļ│╝ļÅä ņ׳ļŖö Ļ▓āņ£╝ļĪ£ ņĢīļĀżņĀĖ ņ׳ļŗż[14]. ļ│Ė ĒøäĒ¢źņĀü ņŚ░ĻĄ¼ņØś ļīĆņāüņŚÉļŖö ņŗĀņāØņĢäņżæĒÖśņ×ÉņŗżņŚÉ ņ×ģņøÉĒĢ£ ņĢäĻĖ░ļōżļ┐Éļ¦ī ņĢäļŗłļØ╝ ņØ╝ļ░ś ņŗĀņāØņĢäņŗżņŚÉ ņ×ģņøÉĒĢ£ ņĢäĻĖ░ļōżļÅä ĒżĒĢ©ļÉśņ¢┤ ņ׳ĻĖ░ ļĢīļ¼ĖņŚÉ Ēć┤ņøÉ ņØ┤ĒøäņØś ņé¼ļ¦Ø, ļćīņŗżļé┤ņČ£Ēśł, Ļ┤┤ņé¼ņä▒ ņןņŚ╝ ļō▒ņØś ļ░£ņāØņŚÉ ļīĆĒĢ┤ņä£ļŖö ļČäņäØņØ┤ Ļ░ĆļŖźĒĢśņ¦Ć ņĢŖņĢśļŗż. ĻĘĖļ¤¼ļéś ņ×äņŗĀļéśņØ┤ 34ņŻ╝ ņØ┤ņāüņØś ĒøäĻĖ░ ņĪ░ņé░ņĢäņŚÉņä£ļŖö ņŻ╝ņé░ĻĖ░ ļ░Å ņŗĀņāØņĢä ņé¼ļ¦ØņØ┤ļéś ļćīņŗżļé┤ņČ£Ēśł, Ļ┤┤ņé¼ņä▒ ņןņŚ╝ ļō▒ņØś ņŗĀņāØņĢä ĒĢ®ļ│æ ņ”ØņØś ļ░£ņāØļ╣łļÅä ņ×Éņ▓┤Ļ░Ć ļ¦żņÜ░ ļé«ĻĖ░ ļĢīļ¼ĖņŚÉ ņØ┤ļ¤¼ĒĢ£ ļČĆļČäņŚÉļÅä ņé░ņĀä ņŖżĒģīļĪ£ņØ┤ļō£Ļ░Ć ĒÜ©Ļ│╝Ļ░Ć ņ׳ļŖöņ¦Ć ĒÅēĻ░ĆĒĢśļŖö Ļ▓āņØĆ ĒśäņŗżņĀüņ£╝ļĪ£ ņ¢┤ļĀżņÜĖ Ļ▓āņ£╝ļĪ£ ņāØĻ░üļÉ£ļŗż.
ļ│Ė ņŚ░ĻĄ¼ļŖö ņ×äņŗĀļéśņØ┤ 34ņŻ╝ņŚÉņä£ 36ņŻ╝ ņé¼ņØ┤ņØś ņé░ļ¬©ņŚÉņä£ ņé░ņĀä ņŖżĒģīļĪ£ņØ┤ļō£Ļ░Ć ņŗżņĀ£ļĪ£ Ēł¼ņŚ¼ļÉśļŖö Ļ░Ćņן ĒØöĒĢ£ ĒśĢĒā£ņØĖ ļČłņÖäņĀäĒĢśĻ▓ī Ēł¼ņŚ¼ļÉ£ ņé░ņĀä ņŖżĒģīļĪ£ņØ┤ļō£ņØś ĒÜ©Ļ│╝ļź╝ ļČäņäØĒĢ£ ņĄ£ņ┤łņØś ņŚ░ĻĄ¼ļØ╝Ļ│Ā ĒĢĀ ņłś ņ׳ļŗż. ļ│Ė ņŚ░ĻĄ¼ņØś Ļ▓░Ļ│╝ļŖö ĒøäĻĖ░ ņĪ░ņé░ņĢäņŚÉņä£ ļČłņÖäņĀä ņé░ņĀä ņŖżĒģīļĪ£ņØ┤ļō£Ļ░Ć ņŗĀņāØņĢä ĒśĖĒØĪĻĖ░ ĒĢ®ļ│æņ”ØĻ│╝ ĒÖśĻĖ░ļ│┤ņĪ░ņ╣śļŻīņØś ĒĢäņÜöļź╝ Ļ░Éņåīņŗ£Ēéżņ¦Ć ļ¬╗ĒĢśļŖö Ļ▓āņ£╝ļĪ£ ļ│┤Ļ│ĀĒĢśĻ│Ā ņ׳ņ¦Ćļ¦ī, ļŗ©ņØ╝ĻĖ░Ļ┤ĆņŚÉņä£ ņŗ£Ē¢ēļÉ£ ĒøäĒ¢źņĀü ņŚ░ĻĄ¼ļØ╝ļŖö ĒĢ£Ļ│äĻ░Ć ņ׳ļŗż. ĻĘĖļ¤¼ļéś ņĢäņ¦ü ĒøäĻĖ░ ņĪ░ņé░ņŚÉ ļīĆĒĢ┤ņä£ļŖö ņé░ņĀä ņŖżĒģīļĪ£ņØ┤ļō£ņØś Ēł¼ņŚ¼ ņ¦Ćņ╣©ņØ┤ ņĢäņ¦ü ĒÖĢļ”ĮļÉśņ¢┤ ņ׳ņ¦Ć ņĢŖņĢäņä£ ļ│æņøÉļ¦łļŗż ņé░ļČĆņØĖĻ│╝ ņØśņé¼ ļ│äļĪ£ ņāüņØ┤ĒĢ£ ĒśäņŗżņŚÉņä£ ņŗżņĀ£ ņ×äņāü ĒśäņןņŚÉņä£ņØś ņé░ņĀä ņŖżĒģīļĪ£ņØ┤ļō£ņØś ņé¼ņÜ® ņŗżĒā£ļź╝ ņĢīņĢäļ│┤Ļ│Ā Ļ░ĆļŖźĒĢ£ ļ▓öņ£ä ļé┤ņŚÉņä£ ĻĘĖ ĒÜ©Ļ│╝ļź╝ ļČäņäØĒĢ┤ļ│┤ņĢśļŗżļŖö ļŹ░ņŚÉņä£ ļ│Ė ņŚ░ĻĄ¼ņØś ņØśņØśĻ░Ć ņ׳ļŗżĻ│Ā ĒĢĀ ņłś ņ׳ļŗż. Ē¢źĒøä ĒøäĻĖ░ ņĪ░ņé░ņŚÉņä£ ņÖäņĀäĒĢśĻ▓ī Ēł¼ņŚ¼ļÉ£ ņé░ņĀä ņŖżĒģīļĪ£ņØ┤ļō£ļ┐Éļ¦ī ņĢäļŗłļØ╝ ļČłņÖäņĀäĒĢśĻ▓ī Ēł¼ņŚ¼ļÉ£ ņé░ņĀä ņŖżĒģīļĪ£ņØ┤ļō£ņØś ĒÜ©Ļ│╝ņŚÉ ļīĆĒĢ┤ņä£ļÅä ņČöĻ░ĆņĀüņØĖ ļīĆĻĘ£ļ¬© ļ¼┤ņ×æņ£ä ļ░░ņĀĢ ņŚ░ĻĄ¼Ļ░Ć ņØ┤ļŻ©ņ¢┤ņĀĖņĢ╝ ņŗżņĀ£ ņ×äņāü ĒśäņןņŚÉņä£ ĒøäĻĖ░ ņĪ░ņé░ņŚÉ ļīĆĒĢ£ ņé░ņĀä ņŖżĒģīļĪ£ņØ┤ļō£ņØś ņĀüņÜ®ņØ┤ ļ│┤ļŗż ĻĄ¼ņ▓┤ĒÖöļÉĀ Ļ▓āņ£╝ļĪ£ ļ│┤ņØĖļŗż.
ARTICLE INFORMATION
Ethical statement
This study was approved by the Institutional Review Board of the Seoul National University Bundang Hospital (IRB No: B-2204-752-104). Informed consent was waived by the Institutional Review Board.
Figure┬Ā1.
Study subjects. Abbreviations: SNUBH, Seoul National University Bundang Hospital; GA, gestational age; ACS, antenatal corticosteroid.
Figure┬Ā2.
The rates of respiratory morbidities, assisted ventilation, and admission to neonatal intensive care unit of late preterm infants born between 34 and 36 weeks gestational age.
Table┬Ā1.
Baseline Characteristics between Late Preterm Infants Given Incomplete Antenatal Corticosteroid and Their Peers Not Given Antenatal Corticosteroid
Table┬Ā2.
The Rates of Respiratory Morbidities, Assisted Ventilation, and Admission to NICU between Late Preterm Infants Given Incomplete Antenatal Corticosteroid and Their Peers Not Given Antenatal Corticosteroid
| Variable |
34+0ŌĆō34+6 weeks GA |
35+0ŌĆō35+6 weeks GA |
36+0ŌĆō36+6 weeks GA |
|||||||
|---|---|---|---|---|---|---|---|---|---|---|
| Incomplete ACS (n=37) | No ACS (n=6) | P-value* | Incomplete ACS (n=48) | No ACS (n=57) | P-valueŌĆĀ | Incomplete ACS (n=27) | No ACS (n=193) | P-valueŌĆĪ | ||
| Respiratory morbidities | 27 (73.0) | 4 (66.7) | 0.725 | 10 (20.8) | 10 (17.5) | 0.913 | 4 (14.8) | 30 (15.5) | 0.714 | |
| ŌĆā | RDS | 3 (8.1) | 0 | - | 1 (2.1) | 4 (7.0) | 0.143 | 0 | 3 (1.6) | 0.998 |
| TTN | 23 (62.2) | 4 (66.7) | 0.975 | 9 (18.8) | 6 (10.5) | 0.283 | 4 (14.8) | 27 (14.0) | 0.998 | |
| Assisted ventilation | 27 (73.0) | 4 (66.7) | 0.638 | 11 (22.9) | 12 (21.1) | 0.977 | 4 (14.8) | 30 (15.5) | 0.714 | |
| Invasive mechanical ventilation | 14 (37.8) | 0 | - | 5 (10.4) | 4 (7.0) | 0.775 | 1 (3.7) | 10 (5.2) | 0.622 | |
| NCPAP | 24 (64.9) | 3 (50.0) | 0.706 | 8 (16.7) | 10 (17.5) | 0.735 | 4 (14.8) | 26 (13.5) | 0.989 | |
| HFNC | 8 (21.6) | 2 (33.3) | 0.607 | 1 (2.1) | 4 (7.0) | 0.250 | 0 | 4 (2.1) | 0.998 | |
| Admission to NICU | - | - | - | 17 (35.4) | 21 (36.8) | 0.845 | 8 (29.6) | 39 (20.2) | 0.404 | |
REFERENCES
1. Dixon CL, Too G, Saade GR, Gyamfi-Bannerman C. Past and present: a review of antenatal corticosteroids and recommendations for late preterm birth steroids. Am J Perinatol 2018;35:1241ŌĆō50.


2. NIH Consensus Development Panel on the Effect of Corticosteroids for Fetal Maturation on Perinatal Outcomes. Effect of corticosteroids for fetal maturation on perinatal outcomes. JAMA 1995;273:413ŌĆō8.


3. Melamed N, Shah J, Yoon EW, Pelausa E, Lee SK, Shah PS, et al. The role of antenatal corticosteroids in twin pregnancies complicated by preterm birth. Am J Obstet Gynecol 2016;215:482.e1. 9.


4. Gyamfi-Bannerman C, Thom EA, Blackwell SC, Tita AT, Reddy UM, Saade GR, et al. Antenatal betamethasone for women at risk for late preterm delivery. N Engl J Med 2016;374:1311ŌĆō20.



5. Porto AM, Coutinho IC, Correia JB, Amorim MM. Effectiveness of antenatal corticosteroids in reducing respiratory disorders in late preterm infants: randomised clinical trial. BMJ 2011;342:d1696.



6. Balci O, Ozdemir S, Mahmoud AS, Acar A, Colakoglu MC. The effect of antenatal steroids on fetal lung maturation between the 34th and 36th week of pregnancy. Gynecol Obstet Invest 2010;70:95ŌĆō9.


7. American College of Obstetricians and GynecologistsŌĆÖ Com mittee on Practice BulletinsŌĆöObstetrics. Practice bulletin no. 171: management of preterm labor. Obstet Gynecol 2016;128:e155ŌĆō64.


8. National Institutes of Health Consensus Development Panel. Antenatal corticosteroids revisited: repeat courses. National Institutes of Health consensus development conference statement, August 17-18, 2000. Obstet Gynecol 2001;98:144ŌĆō50.


9. Committee on Obstetric Practice. Committee opinion no. 713: antenatal corticosteroid therapy for fetal maturation. Obstet Gynecol 2017;130:e102ŌĆō9.


10. Elimian A, Figueroa R, Spitzer AR, Ogburn PL, Wiencek V, Quirk JG. Antenatal corticosteroids: are incomplete courses beneficial? Obstet Gynecol 2003;102:352ŌĆō5.


11. Loftin RW, Habli M, Snyder CC, Cormier CM, Lewis DF, Defranco EA. Late preterm birth. Rev Obstet Gynecol 2010;3:10ŌĆō9.


12. Harris DL, Weston PJ, Harding JE. Incidence of neonatal hypoglycemia in babies identified as at risk. J Pediatr 2012;161:787ŌĆō91.


-
METRICS

-
- 0 Crossref
- 2,682 View
- 74 Download
- Related articles in NM
-
The Effect of Corticosteroid Therpy in the Very Premature Infant.1997 November;4(2)






